(1)
Fakultät für Therapiewissenschaften, SRH Hochschule Heidelberg, 69123 Heidelberg, Deutschland
Zusammenfassung
In diesem Kapitel wird die klinische Untersuchung sowie die Interpretation der Ergebnisse vorgestellt. Die Inhalte können auf alle Gelenke übertragen werden. Die klinische Untersuchung ist die Grundlage jeglichen therapeutischen Handelns und sollte deshalb nach dem Clinical Reasoning-Prozess strukturiert und differenziert durchgeführt werden (Übersicht 3.1). In jeder Therapieeinheit werden die klinischen Informationen durch weitere Befragung, zusätzliche Untersuchungen, Wiederbefunde und durch die Reaktionen des Patienten auf die Interventionen ergänzt (z.B. wie hat der Patient auf die letzte Intervention reagiert?). Diese Informationen beeinflussen den Blick auf die Situation des Patienten erheblich und führen zu einer entsprechenden Anpassung der Maßnahmen. In diesem Kapitel wird auf Informationen aus den vorherigen Kapiteln zurückgegriffen, wie z.B. Clinical Reasoning, Schmerzmechanismen, evidenzbasierte Praxis und Grundlagen der ICF.
In diesem Kapitel wird die klinische Untersuchung sowie die Interpretation der Ergebnisse vorgestellt. Die Inhalte können auf alle Gelenke übertragen werden.
Die klinische Untersuchung ist die Grundlage jeglichen therapeutischen Handelns und sollte deshalb nach dem Clinical Reasoning-Prozess strukturiert und differenziert durchgeführt werden (▶ Übersicht 3.1). In jeder Therapieeinheit werden die klinischen Informationen durch weitere Befragung, zusätzliche Untersuchungen, Wiederbefunde und durch die Reaktionen des Patienten auf die Interventionen ergänzt (z. B. wie hat der Patient auf die letzte Intervention reagiert?). Diese Informationen beeinflussen den Blick auf die Situation des Patienten erheblich und führen zu einer entsprechenden Anpassung der Maßnahmen. In diesem Kapitel wird auf Informationen aus den vorherigen Kapiteln zurückgegriffen, wie z. B. Clinical Reasoning, Schmerzmechanismen, evidenzbasierte Praxis und Grundlagen der ICF.
Die hier dargestellten Grundlagen der klinischen Untersuchung mögen dem Therapeuten zunächst einfach erscheinen; die Erfahrung zeigt jedoch, dass viel Information verloren geht, wenn diese nicht genau beachtet werden. Dies führt infolge zu Fehlinterpretationen und einer ineffizienten Behandlung. Häufig werden spezifische Untersuchungstechniken am Patienten benötigt, aber auch diese können nur auf der Basis einer fundierten Basisuntersuchung greifen. Die eigentliche therapeutische Leistung besteht nicht darin, komplizierte Tests oder Behandlungstechniken durchzuführen, sondern darin, durch strukturiertes Vorgehen alle wichtigen Informationen zu sammeln und mit deren Hilfe eine zielgerichtete Behandlung durchzuführen. Dabei sollten immer die mit dem Patienten vereinbarten Ziele im Vordergrund stehen. Die Anamnese ist besonders wichtig, da man darüber häufig mehr Informationen über die Beschwerden und das klinische Bild erhält als über die körperliche Untersuchung. Obwohl dieser Umstand bei Beschwerden der Wirbelsäule betont wird, trifft dies erfahrungsgemäß aber auch bei Beschwerden der Extremitätengelenke zu. Wie schon erwähnt sind hierzu auch die Inhalte aus den vorherigen Kapiteln sehr hilfreich. Natürlich bildet auch die klinische Erfahrung eine wesentliche Grundlage des qualifizierten Arbeitens, besonders effektiv kann diese Erfahrung jedoch genutzt werden, wenn sie mithilfe eines fundierten und beständigen Untersuchungs- und Behandlungssystems kombiniert wird.
Eine sichere Anamnese sowie ein geübter Bewegungs- und Palpationsbefund helfen, die Symptome den verschiedenen Pathologien und klinischen Bildern zuzuordnen. So können Zusammenhänge zwischen den unterschiedlichen Untersuchungsergebnissen hergestellt werden.
Übersicht 3.1 Empfehlungen für die klinische Untersuchung
Das Befundschema sollte standardisiert und perfektioniert werden. Es wird zwar den Gegebenheiten angepasst, aber nicht ständig verändert. Dies trifft vor allem auf die technischen Aspekte der Untersuchung zu.
Sinn und Zweck jeder Frage und Testbewegung sowie deren Stellenwert im Gesamtkontext sollten klar sein. Auch ein negativer Test liefert verwertbare Informationen.
Wenn es die Irritierbarkeit zulässt, sollten immer alle Teile der Basisuntersuchung durchgeführt werden.
Eine Behandlungseinheit oder -technik dient immer auch als Befund und Prüfung einer aufgestellten Hypothese.
Die klinische Untersuchung des Patienten wird in einer festen Reihenfolge durchgeführt (▶ Übersicht 3.2).
Übersicht 3.2 Ablauf der klinischen Untersuchung
1.
Anamnese und allgemeine Inspektion
2.
Spezifische Inspektion
3.
Palpation auf Schwellung und Überwärmung
4.
Basisfunktionsprüfung
5.
Spezifische Palpation
6.
Weiterführende klinische oder apparative Untersuchungen bzw. Tests
Im Folgenden werden die Punkte 1–5 besprochen. Sie stellen die klinische Basisuntersuchung dar, die bei jedem Patienten durchgeführt werden sollte. Im Rahmen der Basisuntersuchung wird auch die Basisfunktionsprüfung vollständig durchgeführt, sofern es die Irritierbarkeit erlaubt. Am Ende der Untersuchung können dann die möglichen Diagnosen und Hypothesen benannt und durch eine Probebehandlung bestätigt oder widerlegt werden. Somit wird vermieden, dass wichtige Informationen übersehen werden und eventuell ein falscher, oft langwieriger und kostspieliger Therapieweg eingeschlagen wird. Aus diesem Grund ist der zeitliche Aufwand für eine genaue Untersuchung durchaus gerechtfertigt.
Praxistipp
Während des Untersuchungsprozesses sollten Sie für mehrere Hypothesen offen bleiben und sich nicht zu schnell auf eine Diagnose festlegen – oder mit anderen Worten: eine Haltung des „Nichtwissens“ kultivieren.
Die Basisfunktionsprüfung liefert i. d. R. eine Verdachtsdiagnose oder Haupthypothese und somit Ansätze für die 1. Behandlung. Sie kann auch die Notwendigkeit für weiterführende Untersuchungen aufzeigen. Hier kommt dann Punkt 6 „Weiterführende klinische oder apparative Untersuchungen“ zum Tragen.
Das Flussdiagramm in ◘ Abb. 3.1 verdeutlicht den Untersuchungsprozess sowie den Stellenwert der Grundlagen, die in ▶ Kap. 1 beschrieben sind.
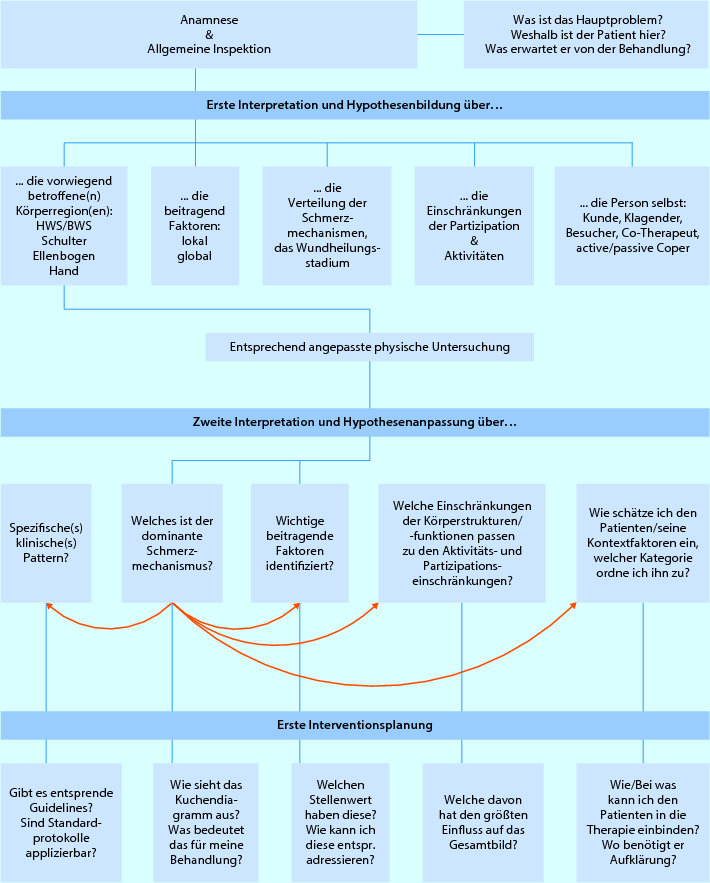
Abb. 3.1
Interpretation der Befundergebnisse mit Hypothesenbildung und initialer Behandlungsplanung im Rahmen der Untersuchung
3.1 Anamnese (Subjektive Untersuchung)
Die hier beschriebene Anamnese ist für den Schulter-, Ellenbogen- und Handkomplex gültig. Auf Abweichungen oder gelenkspezifische Ergänzungen wird in den jeweiligen Kapiteln eingegangen. In jeder Anamnese werden die folgenden Informationen abgefragt. Unter den jeweiligen Punkten sind Nutzen und erste Interpretationsmöglichkeiten aufgeführt.
3.1.1 Demographische Daten, Beruf, Aktivitätslevel
Geschlecht, Alter
Allein diese beiden Angaben werfen die Frage auf, ob die Verdachtsdiagnose und bestehenden Beschwerden typisch für das Geschlecht und das Alter des Patienten sind. Bestimmte Pathologien kommen bei Frauen häufiger vor als bei Männern bzw. umgekehrt. Sie sind in einem bestimmten Altersabschnitt häufig, in einem anderen dagegen eher untypisch.
Beruf, sportliche Aktivitäten, sonstige Freizeitaktivitäten
Zur Einschätzung der Gesamtbelastung fragt man den Patienten nach dem Beruf und dessen Belastungsintensität (auch Haushaltstätigkeit) sowie nach Sport- und Freizeitaktivitäten. Die Informationen sind wichtig, da diese Aktivitäten einen negativen Einfluss auf den Heilungsverlauf haben können und so die Beschwerden des Patienten aufrechterhalten. Man spricht in dem Fall von beitragenden Faktoren (s. unten). Mit Kenntnis dieser Aktivitäten kann der Therapeut schon durch erste Instruktionen das Alltagsverhalten des Patienten anpassen und dessen Beschwerdebild positiv beeinflussen.
Familien- und Sozialanamnese
Dieser Teil ist ebenfalls wichtig:
Zum einen werden die im familiären Rahmen auftretenden Belastungen der häuslichen Tätigkeiten, der Versorgung und Erziehung der Kinder oder der Versorgung eventuell zu pflegender Angehöriger mitgeteilt,
zum anderen wird der Druck der Existenzsicherung ersichtlich, der sowohl physische als auch psychische Folgen nach sich ziehen kann.
Im Gespräch wird geklärt, inwieweit der Patient bzgl. seiner Beschwerden Unterstützung durch die Familie, den Partner oder sein Umfeld erfährt.
3.1.2 Erarbeiten des Hauptproblems mit dem Patienten
Hauptproblem des Patienten
„Was ist Ihr Hauptproblem?“ Diese Frage ist für den Patienten in vielen Fällen nicht spontan zu beantworten. Häufig gibt der Patient Schmerzen als Hauptproblem an, ist sich aber nicht im Klaren darüber, wo und wann diese auftreten, und inwiefern sie ihn im Alltag behindern.
Tatsache ist: Je unspezifischer und allgemeiner die Angaben des Patienten sind, desto ungenauer, diffuser und ineffektiver kann die Behandlung werden. Daher sollte die Schmerzangabe so genau wie möglich spezifiziert werden. Die Schmerzlokalisation wird in einem Körperdiagramm erfasst, die Einschränkungen sind in ▶ Abschn. 3.1.4 beschrieben.
3.1.3 Zielsetzung und Erwartungen des Patienten an die Therapie
Es ist wichtig, möglichst früh mit dem Patienten möglichst früh zu klären, welche (Teil-)Ergebnisse für ihn erreicht werden müssen, damit die Therapie für ihn erfolgreich ist. Die konkrete Frage kann also lauten: „Welche dieser Einschränkungen (besonders bei Aktivitäten und Teilhabe) möchten Sie zuerst verbessern?“ Die Antwort gibt dem Therapeuten eine direkte Vorstellung, was dem Patienten wichtig ist, und was als erstes Ziel in der Behandlung dienen kann (▶ Übersicht 3.3). Alternativ hierzu kann man fragen: „Woran würden Sie merken, dass die Behandlung geholfen hat?“ Diese Frage zielt mehr auf das Gesamterleben, die Teilhabe und die Aktivitäten des Patienten ab.
Die Erwartungen an die Therapie oder den Therapeuten können sehr unterschiedlich sein und haben unter anderem mit der Sichtweise des Patienten auf seine Beschwerden zu tun. Natürlich wollen die meisten Patienten eine Besserung ihrer Beschwerden erreichen. Für manche Patienten kann es aber zunächst wichtiger sein, zu wissen, was die Ursache ihrer Beschwerden ist. Oft sind sie beunruhigt und befürchten ein schwerwiegendes Problem.
Sichtweise und Erwartung des Patienten zu kennen ist in zweierlei Hinsicht wichtig:
Zum einen können schon im Vorfeld unrealistische Erwartungen und Zielsetzungen korrigiert werden,
zum anderen kann auf die Rollenverteilung und die Zuständigkeit der Beteiligten an der Therapie eingegangen werden.
Übersicht 3.3 Hilfreiche Fragen, um die Sichtweise des Patienten kennenzulernen
Wie sehen Sie das Problem?
Wie geht es Ihnen damit? Sorgen Sie sich aufgrund der Beschwerden?
Was denken Sie, was diese Beschwerden verursacht bzw. ausgelöst hat?
Bei längerer Dauer der Beschwerden: Was verhindert, dass Ihre Beschwerden sich bisher nicht gebessert haben?
Was haben Sie bereits getan, oder was glauben Sie, können Sie tun, um die Beschwerden zu lindern?
Was erwarten Sie von mir als Ihrem Therapeuten?
Die Antworten auf diese Fragen lassen erkennen, ob man es mit einem „echten“ Patienten (Kunden), einem „Klagenden“, einem „Besucher“ oder mit einem „Ko-Therapeuten“ zu tun hat.
Exkurs
Die verschiedenen Patiententypen – eine mögliche Einteilung (Radatz 2004)
Besucher
Als „Besucher“ kann beispielsweise ein Patient bezeichnet werden, dessen Beschwerden sich deutlich verbessert haben, seitdem er vom Arzt geschickt wurde. Der Patient sieht zu diesem Zeitpunkt keine zwingende Notwendigkeit mehr, eine Therapie in Anspruch zu nehmen, erscheint aber trotzdem zur Behandlungssitzung (z. B. aus Neugierde). Mit „Besuchern“ kann man erforschen, ob es Maßnahmen gibt, die z. B. zur Vorbeugung eines Rezidivs sinnvoll wären.
Klagender
Als „Klagender“ wird ein Patient eingestuft, der zwar Beschwerden hat, aber im Moment nicht bereit ist, aktiv an einer Veränderung mitzuwirken. In der Regel macht er andere Personen oder die Umstände für seinen Zustand verantwortlich. Diese Patientengruppe stellt einen großen Prozentsatz dar. Meist wird von dieser Gruppe der Anspruch an den Therapeuten herangetragen, die Beschwerden „wegzumachen“, ohne dass der Patient selbst einen Beitrag dazu leisten muss. Diese Erwartungshaltung, obwohl sie von Therapeuten häufig gefördert wird, entspringt einem grundlegenden Missverständnis über die Möglichkeiten und die Rolle des Therapeuten im Behandlungskontext. Wer als Therapeut dieser Erwartungshaltung gerecht werden möchte, muss tatsächlich „heilende Hände“ oder ein selektives Wahrnehmungs- und Reflexionsvermögen haben, da er sonst Gefahr läuft, einem Burnout zu unterliegen. Als erste Intervention sind für „Klagende“ vor allem „Beobachtungsaufgaben“ bzgl. des Auftretens und Verhaltens ihrer Beschwerden sinnvoll.
Kunde
Als „Kunde“ wird ein Patient bezeichnet, der ein bestehendes Problem hat und Bereitschaft zeigt, aktiv an einer Veränderung teilzunehmen. Er hat i. d. R. selbst schon mehrere Versuche unternommen, seine Beschwerden zu lindern und sucht nun professionelle Unterstützung.
Ko-Therapeut
Bei den „Kunden“ kann man nochmals denjenigen unterscheiden, der als „Ko-Therapeut“ zur Behandlung kommt. Dieser weiß i. d. R. schon, was er hat, und wie man diese Sache anzugehen hat.
Therapie
In den beiden letztgenannten Patientengruppen ist die Chance einer erfolgreichen Therapie am größten. Hier lässt sich gut eine gemeinsame Zielplanung und anschließende Therapie planen und durchführen. Für „Kunden“ eignen sich neben Beobachtungsaufgaben besonders auch spezifische Handlungsaufgaben.
3.1.4 Eingeschränkte Aktivitäten
Zusätzlich zu seinem Hauptproblem soll der Patient 2–3 durch seine Beschwerden verursachte Aktivitäts- und Partizipationseinschränkungen nennen.
Beispiel
„Nennen Sie mir bitte 3 Aktivitäten, Bewegungen oder Haltungen/Positionen aus Ihrem Beruf, Sport oder Alltag, welche durch Ihr Hauptproblem nicht oder nur eingeschränkt möglich sind!“ „Welcher Aspekt ist für Sie im Moment am wichtigsten?“
Den Einschränkungsgrad dieser Tätigkeiten kann der Patient auf einer patientenspezifischen Skala (Stratford et al. 1995) bewerten. Im ▶ Anhang ist eine solche Skala beispielhaft abgebildet. Gibt es keine funktionellen Einschränkungen, können die schmerzhaftesten Bewegungen als Kriterium genommen werden.
3.1.5 Körperdiagramm
Das Körperdiagramm ist ein zentrales Hilfsmittel der Anamnese (◘ Abb. 3.2). In hierarchischer Reihenfolge werden neben dem Hauptsymptom des Patienten auch alle übrigen Beschwerdebereiche vermerkt (▶ Übersicht 3.4). Dadurch kann der Therapeut das Beschwerdebild des Patienten auf einen Blick erkennen.
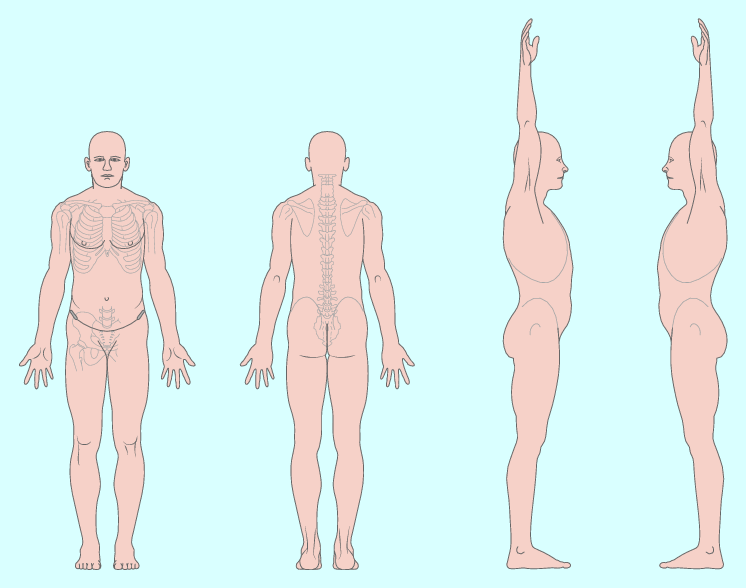
Abb. 3.2
Körperdiagramm
Übersicht 3.4 Angaben im Körperdiagramm
Die Lokalisation der Beschwerden wird eingezeichnet.
Die Schmerzintensität wird auf einer visuellen numerischen Skala (VNS) für jeden Bereich erfasst.
Die Schmerzqualität wird angegeben, z. B. drückend, brennend, stechend, kribbeln usw.
Die Beschwerden werden näher beschrieben:
Sind sie dauerhaft oder intermittierend?
Werden sie in der Tiefe oder oberflächlich empfunden?
Alle Körperbereiche, die vom Patienten nicht erwähnt werden, werden auf eventuelle Schmerzen oder Symptome hin abgefragt (sog. Screening, vor allem HWS, Arme, Hände, Schultergürtelregion).
Alle Bereiche, die symptomfrei sind, werden im Körperdiagramm als solche abgehakt (Clearing).
Als Letztes wird geklärt, ob eine Beziehung zwischen den einzelnen Regionen besteht.
3.1.6 Red Flags: Vorsichtsmaßnahmen und Kontraindikationen für Untersuchung und Behandlung
Da derzeit in Deutschland jeder Patient vor dem ersten Besuch beim Physiotherapeuten zum Arzt geht, werden die Red Flags vom Arzt fachlich und rechtlich geklärt und die Indikation zur Physiotherapie mittels der Verordnung gestellt; mögliche Vorsichtsmaßnahmen bzw. Risikofaktoren sind im besten Fall auf dem Rezept vermerkt. Trotzdem ist es hilfreich, mögliche Vorsichtsmaßnahmen für die physiotherapeutische Untersuchung und Behandlung abzuklären, wie z. B. Medikamente wie Blutverdünner, Steroide usw. Vor allem vor der Untersuchung oder Behandlung der HWS sind anamnestische Zeichen einer vertebrobasilären Insuffizienz (VBI) abzuklären (Rivett et al. 2006). Eine Checkliste dazu ist in ▶ Übersicht 3.5 dargestellt; sie sollte in keinem Befund fehlen (▶ Abschn. 3.3).
Sollte im Rahmen der physiotherapeutischen Untersuchung ein begründeter Verdacht auf eine schwerwiegende Pathologie in Form von Red Flags entstehen, wird der Patient nochmals zum Arzt geschickt, um diesen abklären zu lassen.
Übersicht 3.5 Checkliste zur Abklärung von
1. Vorsichtsmaßnahmen und Kontraindikationen (Red Flags):
– Generelle Gesundheit
– Fitnesslevel
– Medikamente
– Cauda equina-Symptome
– Rückenmarkzeichen
– (Ungewollter) Gewichtsverlust
– Vorausgegangene Tumorerkrankungen
– Familiäre Disposition
– Ergebnisse anderer Untersuchungen bzw.
– Diagnostische Tests
– Operationen/Traumata
2. Zeichen einer vertebrobasilären Insuffizienz (VBI):
– Schwindel
– Benommenheit
– Kopfschmerz
– Diplopie
– Dysarthrie
– Dysphagie
– Drop attacks
– Übelkeit und Erbrechen
– Fehlempfindungen im Gesicht oder Mund
Tinnitus
3.1.7 Auslösende/verstärkende Faktoren
Neben den Haupteinschränkungen werden unter diesem Punkt weitere Bewegungen, Positionen oder Tätigkeiten aufgelistet, welche die Beschwerden provozieren oder auslösen. Der Therapeut fragt aktiv nach gelenkspezifisch provokanten Tätigkeiten (Screening). Eine Liste dieser Fragen ist für den jeweiligen Gelenkkomplex in den ▶ Kap. 4–6 zusammengestellt. Auslösende bzw. verstärkende Faktoren können auch als Wiederbefundzeichen genutzt werden.
3.1.8 Lindernde Faktoren
Hier werden alle symptomlindernden Verhaltensweisen des Patienten aufgelistet. Dazu gehören bestehende sowie neue Verhaltensweisen und Positionen, z. B. eine bestimmte Armposition, Ruhe, Übungen, Wärme, Kälte usw. Lindernde Faktoren bieten einen Ansatz für die Therapie oder zur Aufklärung und ermöglichen dem Patienten, selbst aktiven Einfluss auf seine Beschwerden zu nehmen.
3.1.9 Aktuelle Geschichte
Die aktuellen Beschwerden werden vom Therapeuten durch gezielte Fragen erforscht. Sie liefern ebenfalls einen wichtigen Grundstein in der Anamnese (▶ Übersicht 3.6).
Übersicht 3.6 Fragen zu aktuellen Beschwerden
Wie lange bestehen die Beschwerden schon?
Wie sind sie entstanden? Gibt es eine Ursache?
Wie war der bisherige Verlauf (unverändert, hat es sich verbessert oder verschlechtert)?
Was wurde bisher therapeutisch gemacht, oder was haben Sie selbst schon probiert, und wie war der Effekt?
Gibt es einen Unterschied zu früheren Episoden?
Über diese Fragen wird der natürliche Verlauf des Problems und der Effekt früherer Interventionen erkennbar. Prognostisch ebenfalls interessant ist die Dauer der Beschwerden. Grundsätzlich gilt: Je länger diese bestehen, desto länger kann die Genesung dauern.
3.1.10 Frühere Geschichte/Beschwerden
Die Krankengeschichte des Patienten ist häufig in einem relevanten Zusammenhang mit den aktuellen Beschwerden zu sehen (▶ Übersicht 3.7).
Übersicht 3.7 Fragen zu vergangenen Episoden
Hatten Sie solche oder ähnliche Beschwerden schon früher? Wenn ja, wie häufig?
Was waren damals die Auslöser?
Welche der damaligen Therapien waren effektiv?
Wie hatten Sie selbst dazu beigetragen, die Beschwerden zu lindern?
Alle Maßnahmen, die früher effektiv waren, können vor dem Hintergrund des momentanen Zustands wieder in Betracht gezogen werden. Vor allem die eigenen Maßnahmen des Patienten stehen im Mittelpunkt.
3.1.11 24-Stunden-Verlauf
Das 24-Stunden-Muster gibt Aufschluss über
den Schmerzmechanismus,
den Schweregrad und
die Auswirkungen von Alltagsbelastungen auf die Beschwerden.
Der Patient kann z. B. beobachten, wie sich bestimmte Aktivitäten auf das Beschwerdebild auswirken. Hierbei werden die Reaktionen während und direkt nach der Aktivität und weiterhin eventuelle Auswirkungen am Abend, nachts und am nächsten Morgen beobachtet. Aus diesen Beobachtungen ergeben sich die Anpassungen bzgl. Frequenz, Dosierung oder Dauer von bestimmten Tätigkeiten. Der Patient muss für diese gezielte Art der Beobachtung entsprechend instruiert werden.
3.1.12 Beitragende Faktoren
Zu den beitragenden Faktoren gehört alles, was die Beschwerden unterstützt, forciert oder die Heilung verhindert. Angelehnt an die ICF kann man eine detailliertere Unterteilung in Körperfunktionen und ‑strukturen sowie Kontextfaktoren (Umweltfaktoren) vornehmen:









